Łuszczyca(łuskowate porosty) to przewlekła, bardzo powszechna choroba skóry, znana od czasów starożytnych. Częstość jego występowania w różnych krajach waha się od 0, 1 do 3%. Liczby te odzwierciedlają jednak jedynie odsetek łuszczycy u pacjentów z innymi dermatozami lub częstość jej występowania u pacjentów z chorobami wewnętrznymi. Ponieważ choroba jest często zlokalizowana i nieaktywna, pacjenci zwykle nie zwracają się o pomoc do instytucji medycznych i dlatego nie są nigdzie zarejestrowani.
Głównym ogniwem patogenetycznym powodującym pojawienie się wysypek skórnych jest zwiększona aktywność mitotyczna i przyspieszona proliferacja komórek naskórka, co prowadzi do tego, że komórki dolnych warstw „wypychają" komórki leżące powyżej, zapobiegając ich rogowaceniu. Proces ten nazywa się parakeratozą i towarzyszy mu obfite złuszczanie. Duże znaczenie w rozwoju zmian łuszczycowych skóry mają lokalne procesy immunopatologiczne związane z oddziaływaniem różnych cytokin – czynnika martwicy nowotworu, interferonów, interleukin, a także limfocytów różnych subpopulacji.
Punktem wyzwalającym początek choroby jest często silny stres - czynnik ten jest obecny w wywiadzie większości pacjentów. Inne czynniki wyzwalające obejmują urazy skóry, używanie leków, nadużywanie alkoholu i infekcje.
Liczne zaburzenia naskórka, skóry właściwej i wszystkich układów organizmu są ze sobą ściśle powiązane i nie mogą oddzielnie wyjaśniać mechanizmu rozwoju choroby.
Nie ma ogólnie przyjętej klasyfikacji łuszczycy. Tradycyjnie, wraz ze zwykłą (wulgarną) łuszczycą, wyróżnia się formy erytrodermiczne, artropatyczne, krostkowe, wysiękowe, kropelkowe, dłoniowo-podeszwowe.
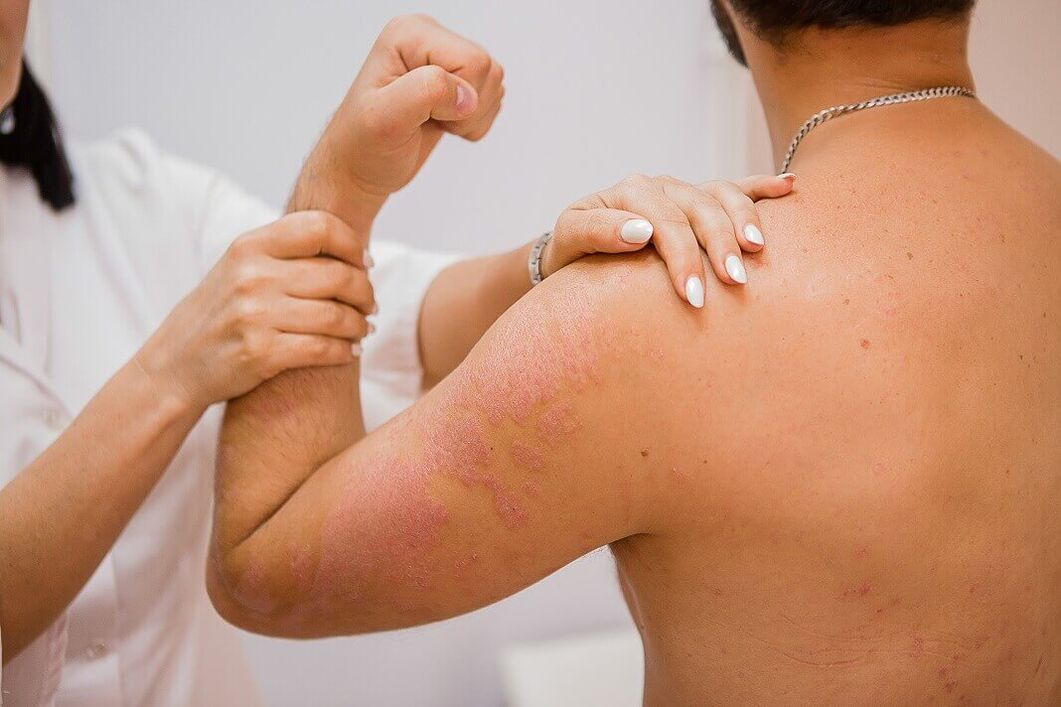
Łuszczyca normalna klinicznie objawia się powstawaniem płaskich grudek, wyraźnie oddzielonych od zdrowej skóry. Grudki są różowo-czerwone i pokryte luźnymi srebrzystobiałymi łuskami. Z diagnostycznego punktu widzenia interesująca grupa objawów pojawia się podczas zeskrobywania grudek i nazywana jest triadą łuszczycową. Najpierw pojawia się zjawisko „plamki stearynowej", charakteryzujące się wzmożonym łuszczeniem się skóry podczas zdrapywania, przez co powierzchnia grudek przypomina kroplę stearyny. Po usunięciu łusek obserwuje się zjawisko „filmu końcowego", które objawia się mokrą błyszczącą powierzchnią elementów. Następnie przy dalszym zdrapywaniu obserwuje się zjawisko „krwawej rosy" – w postaci punktowych, nie zlewających się kropelek krwi.
Wysypka może być zlokalizowana na dowolnej części skóry, jednak najczęściej zlokalizowana jest na skórze stawów kolanowych i łokciowych oraz owłosionej skórze głowy, gdzie bardzo często rozpoczyna się choroba. Grudki łuszczycowe charakteryzują się tendencją do wzrostu obwodowego i łączenia się w blaszki o różnej wielkości i kształcie. Płytki mogą być izolowane, małe lub duże, zajmujące duże obszary skóry.
W przypadku łuszczycy wysiękowej zmienia się charakter złuszczania - łuski stają się żółtawo-szare, sklejają się, tworząc ściśle przylegające do skóry strupy. Same wysypki są jaśniejsze i bardziej opuchnięte niż w przypadku zwykłej łuszczycy.
Łuszczyca dłoni i stóp może występować jako zmiana izolowana lub łączyć się ze zmianami w innych lokalizacjach. Objawia się w postaci typowych elementów grudkowo-płytkowych, a także zmian hiperkeratotycznych, kalusopodobnych z bolesnymi pęknięciami lub wysypkami krostkowymi.
Łuszczyca prawie zawsze wpływa na płytki paznokciowe. Najbardziej patognomoniczne jest pojawienie się na płytce paznokcia punktowych odcisków, które nadają płytce paznokcia wygląd przypominający naparstek. Można również zaobserwować rozluźnienie paznokci, łamliwość krawędzi, przebarwienia, bruzdy poprzeczne i podłużne, deformacje, zgrubienia i nadmierne rogowacenie podpaznokciowe.
Erytrodermia łuszczycowa jest jedną z najcięższych postaci łuszczycy. Może rozwinąć się w wyniku stopniowego postępu procesu łuszczycowego i zrastania się blaszek, ale częściej pojawia się pod wpływem nieracjonalnego leczenia. W przypadku erytrodermii cała skóra nabiera jaskrawoczerwonego koloru, staje się obrzęknięta, naciekana i występuje obfite łuszczenie się. Pacjentom dokucza silny świąd, a ich ogólny stan się pogarsza.
Radiologicznie u większości pacjentów obserwuje się różne zmiany w aparacie kostno-stawowym, bez klinicznych objawów uszkodzenia stawów. Zmiany takie obejmują osteoporozę okołostawową, zwężenie szpar stawowych, osteofity i torbielowate oczyszczanie tkanki kostnej. Zakres objawów klinicznych może być różny, od niewielkich bólów stawów po rozwój powodującej niepełnosprawność zesztywniającej choroby zwyrodnieniowej stawów. Klinicznie stwierdza się obrzęk stawów, zaczerwienienie skóry w obszarze dotkniętych stawów, ból, ograniczoną ruchomość, deformacje stawów, zesztywnienie i okaleczenie.
Łuszczyca krostkowa objawia się uogólnionymi lub ograniczonymi wysypkami, zlokalizowanymi głównie na skórze dłoni i podeszew. Chociaż wiodącym objawem tej postaci łuszczycy jest pojawienie się na skórze krost, które w dermatologii uważane są za objaw infekcji krostkowej, zawartość tych pęcherzy jest zwykle jałowa.
Łuszczyca kropelkowata najczęściej rozwija się u dzieci i towarzyszy jej nagła wysypka z drobnymi grudkowymi elementami rozsianymi po całej skórze.
Łuszczyca występuje z mniej więcej równą częstością u mężczyzn i kobiet. U większości pacjentów choroba zaczyna się rozwijać przed 30. rokiem życia. U wielu pacjentów istnieje związek pomiędzy zaostrzeniami a porą roku: częściej choroba zaostrza się w zimnych porach roku (postać zimowa), znacznie rzadziej w lecie (postać letnia). W przyszłości ta zależność może ulec zmianie.
Podczas łuszczycy wyróżnia się 3 etapy: postępujący, stacjonarny i regresywny. Stadium postępujące charakteryzuje się rozrostem wzdłuż obwodu i pojawieniem się nowych zmian, szczególnie w miejscach zmian wcześniejszych (izomorficzna reakcja Koebnera). W fazie regresji następuje zmniejszenie lub zanik nacieku na obwodzie lub w środku blaszek.
Wulgarną łuszczycę odróżnia się od parałuszczycy, kiły wtórnej, liszaja płaskiego, tocznia rumieniowatego krążkowego i wyprysku łojotokowego. Trudności pojawiają się w diagnostyce różnicowej łuszczycy dłoniowo-podeszwowej i łuszczycy stawowej.
W przypadku wulgarnej łuszczycy rokowanie na całe życie jest korzystne. W przypadku erytrodermii możliwa jest artropatyczna i uogólniona łuszczyca krostkowa, niepełnosprawność, a nawet śmierć z powodu wyczerpania i rozwoju ciężkich infekcji.
Rokowanie pozostaje niepewne, jeśli chodzi o czas trwania choroby, czas trwania remisji i zaostrzeń. Wysypki mogą utrzymywać się przez długi czas, przez wiele lat, ale częściej zaostrzenia występują na przemian z okresami poprawy i powrotu do zdrowia klinicznego. U znacznej części chorych, zwłaszcza niepoddawanych intensywnemu leczeniu systemowemu, możliwe są długotrwałe, samoistne okresy rekonwalescencji klinicznej.
Nieracjonalne leczenie, samoleczenie i zwracanie się do „uzdrowicieli" pogarszają przebieg choroby i prowadzą do zaostrzenia i rozprzestrzeniania się wysypek skórnych. Dlatego też głównym celem tego artykułu jest krótka charakterystyka nowoczesnych metod leczenia tej choroby.
Obecnie istnieje ogromna liczba metod leczenia łuszczycy, w leczeniu tej choroby stosuje się tysiące różnych leków. Oznacza to jednak tylko tyle, że żadna z metod nie daje gwarantowanego efektu i nie leczy całkowicie choroby. Co więcej, nie porusza się kwestii wyleczenia – nowoczesna terapia jest w stanie jedynie zminimalizować objawy skórne, nie wpływając na wiele nieznanych obecnie czynników patogenetycznych.
Leczenie łuszczycy przeprowadza się, biorąc pod uwagę formę, stadium, stopień rozpowszechnienia wysypki i ogólny stan organizmu. Z reguły leczenie jest złożone i obejmuje połączenie leków zewnętrznych i ogólnoustrojowych.
W leczeniu ogromne znaczenie ma motywacja pacjenta, sytuacja rodzinna, status społeczny, styl życia, a także nadużywanie alkoholu.
Metody lecznicze można podzielić na następujące obszary: terapia zewnętrzna, terapia systemowa, fizjoterapia, klimatoterapia, metody alternatywne i ludowe.
Terapia zewnętrzna
W leczeniu łuszczycy ogromne znaczenie ma terapia lekami zewnętrznymi. W łagodnych przypadkach leczenie rozpoczyna się od środków miejscowych i ogranicza się do nich. Z reguły leki do stosowania miejscowego rzadziej powodują skutki uboczne, ale są mniej skuteczne w porównaniu z terapią ogólnoustrojową.
W zaawansowanym stadium leczenie zewnętrzne przeprowadza się z dużą ostrożnością, aby nie spowodować pogorszenia stanu skóry. Im intensywniejsze zapalenie, tym mniejsze powinno być stężenie maści. Zwykle na tym etapie leczenie łuszczycy ogranicza się do stosowania specjalnego kremu, 0, 5–2% maści salicylowej i kąpieli ziołowych.
Na etapie stacjonarnym i regresyjnym wskazane są bardziej aktywne leki - 5-10% maści naftalanowej, 2-5% maści salicylowej, 2-5% maści siarkowo-smolistej, a także wiele innych metod terapii.
We współczesnych warunkach lekarz przy wyborze metody terapii lub konkretnego leku musi kierować się oficjalnymi protokołami i recepturami opracowanymi przez rządzące władze sanitarne. Federal Guide to the Use of Medicine (wydanie IV) sugeruje leki steroidowe, maści salicylowe i preparaty smołowe do miejscowego leczenia pacjentów z łuszczycą.
Skupimy się głównie na lekach wskazanych w instrukcjach.
Środki nawilżające.Zmiękczają łuszczącą się powierzchnię elementów łuszczycowych, zmniejszają napięcie skóry i poprawiają elastyczność. Stosuj kremy na bazie lanoliny z witaminami. Jak podaje literatura, nawet przy tak łagodnej ekspozycji efekty kliniczne (zmniejszenie świądu, rumienia i łuszczenia) osiągane są u jednej trzeciej pacjentów.
Preparaty kwasu salicylowego. Zazwyczaj stosuje się maści o stężeniu od 0, 5 do 5% kwasu salicylowego. Ma działanie antyseptyczne, przeciwzapalne, keratoplastyczne i keratolityczne i może być stosowany w połączeniu ze smołą i kortykosteroidami. Maść salicylowa zmiękcza łuszczące się warstwy pierwiastków łuszczycowych, a także wzmacnia działanie miejscowych steroidów, zwiększając ich wchłanianie, dlatego często jest stosowana w połączeniu z nimi.
Preparaty smołowe. Stosowane są od dawna w postaci 5–15% maści i past, często w połączeniu z innymi miejscowymi lekami. W naszym kraju stosuje się maści ze smołą drzewną (zwykle brzozową), w niektórych obcych krajach - ze smołą węglową. Ten ostatni jest bardziej aktywny, ale według naszych naukowców ma właściwości rakotwórcze, choć liczne publikacje i doświadczenia zagraniczne tego nie potwierdzają. Smoła ma lepsze działanie niż kwas salicylowy i ma właściwości przeciwzapalne, keratoplastyczne i przeciwzłuszczające. Jego zastosowanie w łuszczycy wynika również z jego wpływu na proliferację komórek. Przepisując preparaty smołowe należy wziąć pod uwagę ich działanie fotouczulające oraz ryzyko pogorszenia czynności nerek u osób z chorobami nefrologicznymi.
Do mycia włosów używa się szamponów ze smołą.
Olej Naftalan. Mieszanka węglowodorów i żywic, zawiera siarkę, fenol, magnez i wiele innych substancji. Preparaty olejowe Naftalan mają właściwości przeciwzapalne, wchłanialne, przeciwświądowe, antyseptyczne, złuszczające i naprawcze. W leczeniu łuszczycy stosuje się maści i pasty z 10–30% naftalanem. Olej naftalanowy jest często stosowany w połączeniu z siarką, ichtiolem, kwasem borowym i pastą cynkową.
Miejscowa terapia retinoidami. Pierwszy skuteczny retinoid do stosowania miejscowego zatwierdzony do stosowania w leczeniu łuszczycy. Lek ten nie został jeszcze zarejestrowany w naszym kraju. Jest to galaretka na bazie wody, dostępna w stężeniach 0, 05 i 0, 1%. Pod względem skuteczności jest porównywalny z silnymi kortykosteroidami. Skutki uboczne obejmują swędzenie i podrażnienie skóry. Jedną z zalet tego leku jest dłuższa remisja w porównaniu do GCS.
Obecnie stosuje się syntetyczne hydroksyantrony.
Analog naturalnej chryzarobiny, działa cytotoksycznie i cytostatycznie, prowadząc do zmniejszenia aktywności procesów oksydacyjnych i glikolitycznych w naskórku. W rezultacie zmniejsza się liczba mitoz w naskórku, a także hiperkeratoza i parakeratoza. Niestety lek ma wyraźne miejscowe działanie drażniące, a w przypadku kontaktu ze zdrową skórą może dojść do oparzeń.
Pochodne gazu musztardowego
Zawierają środki pęcherzowe – gaz musztardowy i trichloroetyloaminę. Leczenie tymi lekami odbywa się z dużą ostrożnością, najpierw stosując maści o niewielkim stężeniu na małe zmiany raz dziennie. Następnie, jeśli jest dobrze tolerowany, zwiększa się stężenie, obszar i częstotliwość stosowania. Leczenie odbywa się pod ścisłym nadzorem lekarza, z cotygodniowymi badaniami krwi i moczu. Obecnie leki te praktycznie nie są stosowane, ale są bardzo skuteczne w stacjonarnej fazie choroby.
Pirytion cynku. Substancja czynna wytwarzana w postaci aerozoli, kremów i szamponów. Ma działanie przeciwdrobnoustrojowe, przeciwgrzybicze i antyproliferacyjne – hamuje patologiczny wzrost komórek naskórka znajdujących się w stanie hiperproliferacji. Ta ostatnia właściwość określa skuteczność leku na łuszczycę. Lek łagodzi stany zapalne, zmniejsza naciek i złuszczanie elementów łuszczycowych. Leczenie odbywa się średnio przez miesiąc. Do leczenia pacjentów ze zmianami na skórze głowy stosuje się aerozol i szampon, w przypadku zmian skórnych - aerozol i krem. Lek stosuje się 2 razy dziennie, szampon stosuje się 3 razy w tygodniu. W naszym kraju od 1995 roku bada się skuteczność kliniczną i tolerancję wszystkich postaci dawkowania pirytionianu cynku. Według wniosków wiodących ośrodków dermatologicznych skuteczność leku w leczeniu pacjentów z łuszczycą sięga 85–90%. Na podstawie danych publikowanych w czasopismach przez czołowych specjalistów z tych i innych ośrodków, wyleczenie kliniczne można osiągnąć już po 3–4 tygodniach leczenia. Efekt rozwija się stopniowo, jednak bardzo ważne jest, aby rezultaty kuracji były widoczne już pod koniec pierwszego tygodnia od momentu rozpoczęcia stosowania leku – swędzenie znacznie się zmniejsza, znika łuszczenie się, a rumień blednie. Tak szybkie osiągnięcie efektu klinicznego prowadzi zatem do szybkiej poprawy jakości życia pacjentów. Lek jest dobrze tolerowany. Zatwierdzony do stosowania od 3 roku życia.
Maści z witaminą D3. Od 1987 roku w leczeniu miejscowym stosuje się syntetyczny preparat witaminy D3. Liczne badania eksperymentalne wykazały, że kalcypotriol hamuje proliferację keratynocytów, przyspiesza ich różnicowanie morfologiczne, wpływa na czynniki układu odpornościowego skóry regulujące proliferację komórek oraz działa przeciwzapalnie. Na naszym rynku znajdują się w tej grupie 3 leki różnych producentów. Leki nakłada się na dotknięte obszary skóry 1-2 razy dziennie. Skuteczność maści z D3w przybliżeniu odpowiada działaniu maści kortykosteroidowych klasy I, II, a według J. Koo - nawet klasy III. Podczas stosowania tych maści wyraźny efekt kliniczny występuje u większości pacjentów (do 95%). Jednak aby uzyskać dobry efekt, może minąć dość dużo czasu (od 1 miesiąca do 1 roku), a powierzchnia dotknięta nie powinna przekraczać 40%. Pozytywne doświadczenia z substancją odnotowano u dzieci. Lek stosowano 2 razy dziennie, wyraźny efekt zaobserwowano pod koniec czwartego tygodnia leczenia. Nie stwierdzono żadnych skutków ubocznych.
Leki kortykosteroidowe. Stosowane są w praktyce lekarskiej jako czynniki zewnętrzne od 1952 roku, kiedy to po raz pierwszy wykazano skuteczność zewnętrznego stosowania sterydów. Obecnie na rynku farmaceutycznym zarejestrowanych jest około 50 glikokortykosteroidów do stosowania zewnętrznego. To niewątpliwie utrudnia wybór lekarza, który musi posiadać informację o wszystkich lekach. Według tego samego badania najczęściej przepisywanymi kortykosteroidami na łuszczycę są leki złożone.
Efekt terapeutyczny zewnętrznych kortykosteroidów wynika z szeregu potencjalnie korzystnych efektów:
- działanie przeciwzapalne (zwężenie naczyń, ustąpienie nacieku zapalnego);
- epidermostatyczny (działanie przeciwhiperplastyczne na komórki naskórka);
- antyalergiczny;
- miejscowe działanie przeciwbólowe (eliminacja swędzenia, pieczenia, bolesności, uczucia ucisku).
Zmiany w strukturze GCS wpłynęły na ich właściwości i działanie. W ten sposób pojawiła się dość duża grupa leków, różniących się budową chemiczną i działaniem. Octan hydrokortyzonu praktycznie nie jest dziś stosowany w leczeniu łuszczycy, wykorzystuje się go w badaniach klinicznych w celu porównania z nowo produkowanymi lekami. Na przykład uważa się, że jeśli aktywność hydrokortyzonu przyjmie się jako jeden, wówczas aktywność acetonidu triamcynolonu wyniesie 21 jednostek, a betametazonu - 24 jednostki. Spośród leków drugiej klasy na łuszczycę najczęściej stosuje się piwalan flumetazonu w połączeniu z kwasem salicylowym, a najnowocześniejsze są niefluorowane kortykosteroidy. Ze względu na minimalne ryzyko wystąpienia działań niepożądanych maści i kremy z aklometazonem są dopuszczone do stosowania na wrażliwe miejsca (twarz, fałdy skórne), w leczeniu dzieci i osób starszych, przy stosowaniu na duże powierzchnie skóry.
Wśród leków trzeciej klasy można wyróżnić grupę fluorowanych kortykosteroidów. Analiza farmakoekonomiczna stosowania tych leków (choć nie w przypadku łuszczycy), polegająca na badaniu stosunku ceny do bezpieczeństwa do skuteczności, według danych, wykazała korzystne wskaźniki dla walerianianu betametazonu – szybki rozwój efektu terapeutycznego, niższy koszt leczenia leczenie.
Leczenie łuszczycy należy zacząć od lżejszych leków, a w przypadku powtarzających się zaostrzeń i nieskuteczności stosowanych leków podać mocniejsze. Jednak wśród amerykańskich dermatologów popularna jest następująca taktyka: najpierw stosuje się silny GCS, aby uzyskać szybki efekt, a następnie pacjent zostaje przeniesiony na umiarkowany lub słaby lek w celu leczenia podtrzymującego. W każdym razie silne leki są stosowane w krótkich kursach i tylko na ograniczonych obszarach, ponieważ skutki uboczne są bardziej prawdopodobne, gdy są przepisywane.
Oprócz tej klasyfikacji leki dzielą się na leki fluorowane, difluorowane i niefluorowane różnych generacji. Niefluorowane kortykosteroidy pierwszej generacji (octan hydrokortyzonu) w porównaniu do fluorowanych są zwykle mniej skuteczne, ale bezpieczniejsze pod względem działań niepożądanych. Teraz problem niskiej skuteczności niefluorowanych kortykosteroidów został już rozwiązany - stworzono leki niefluorowane czwartej generacji, porównywalne pod względem siły do fluorowanych, a pod względem bezpieczeństwa - do octanu hydrokortyzonu. Problem wzmocnienia działania leku nie rozwiązuje się przez halogenowanie, ale przez estryfikację. Oprócz wzmocnienia efektu, pozwala to na stosowanie leków estryfikowanych raz dziennie. Obecnie w leczeniu łuszczycy preferuje się niefluorowane kortykosteroidy czwartej generacji.
Standardowe działania niepożądane podczas stosowania miejscowych sterydów to rozwój zaniku skóry, nadmiernego owłosienia, teleangiektazji, infekcji krostkowych, działanie ogólnoustrojowe z wpływem na układ podwzgórze-przysadka-nadnercza. W przypadku wspomnianych powyżej nowoczesnych leków nie zawierających fluoru te skutki uboczne są ograniczone do minimum.
Firmy farmaceutyczne starają się dywersyfikować gamę postaci dawkowania i produkują GCS w postaci maści, kremów i balsamów. Tłusta maść, tworząc film na powierzchni zmiany, powoduje skuteczniejszą resorpcję nacieku niż inne postacie dawkowania. Krem lepiej łagodzi ostre stany zapalne, nawilża i chłodzi skórę. Beztłuszczowa baza lotionu zapewnia łatwe rozprowadzanie na powierzchni skóry głowy, bez sklejania włosów.
Według danych literaturowych, stosując np. Mometazon przez 3 tygodnie, pozytywny efekt terapeutyczny (zmniejszenie liczby wysypek o 60–80%) można uzyskać u prawie 80% pacjentów. Według V. Yu. Udzhukhu najkorzystniejszy stosunek „skuteczność/bezpieczeństwo" można osiągnąć stosując maślan hydrokortyzonu. Wyraźny efekt kliniczny podczas stosowania tego leku łączy się z dobrą tolerancją - autorzy nie zaobserwowali żadnych działań niepożądanych u żadnego z pacjentów poddanych leczeniu, nawet po zastosowaniu na twarz. W przypadku długotrwałego stosowania innych kortykosteroidów konieczne było przerwanie leczenia ze względu na wystąpienie działań niepożądanych. Według B. Bianchi i N. G. Kochergina porównanie wyników klinicznego zastosowania fuoranu Mometazonu i aceponianu metyloprednizolonu wykazało taką samą skuteczność tych leków przy stosowaniu zewnętrznym. Wielu autorów (E. R. Arabian, E. V. Sokolovsky) proponuje etapową terapię kortykosteroidami w leczeniu łuszczycy. Zaleca się rozpoczęcie terapii zewnętrznej lekami złożonymi zawierającymi kortykosteroidy (na przykład betametazon i kwas salicylowy). Średni czas trwania takiego leczenia wynosi około 3 tygodni. Następnie następuje przejście na czysty GCS, najlepiej trzeciej klasy (na przykład maślan hydrokortyzonu lub furoinian Mometazonu).
Pacjentów przyciąga łatwość stosowania leków steroidowych, możliwość szybkiego łagodzenia objawów klinicznych choroby, dostępność i brak zapachu. Ponadto leki te nie pozostawiają tłustych plam na ubraniach. Jednak ich stosowanie powinno być krótkotrwałe, aby uniknąć pogorszenia przebiegu choroby. Przy długotrwałym stosowaniu maści steroidowych rozwija się uzależnienie. Nagłe odstawienie kortykosteroidów może spowodować zaostrzenie procesu skórnego. W literaturze wskazuje się różny czas trwania remisji po miejscowym leczeniu kortykosteroidami. Większość badań wskazuje na krótkotrwałą remisję – od 1 do 6 miesięcy.
W przypadku łuszczycy najskuteczniejsze są połączenia hormonów steroidowych z kwasem salicylowym. Kwas salicylowy dzięki działaniu keratolitycznemu i przeciwdrobnoustrojowemu uzupełnia działanie dermatotropowe sterydów.
Wygodne jest nakładanie na skórę głowy balsamów kombinowanych z kortykosteroidami i kwasem salicylowym. Według autorów skuteczność leków skojarzonych sięga 80 - 100%, a oczyszczenie skóry następuje bardzo szybko - w ciągu 3 tygodni.
Podsumowując, należy stwierdzić, że w praktyce lekarz zawsze musi podjąć decyzję, czy zastosować wyłącznie zewnętrzne metody leczenia, czy przepisać je w połączeniu z dowolną terapią systemową, aby zwiększyć skuteczność leczenia i wydłużyć remisję.























